Все о внебольничной пневмонии у взрослых: что это такое, симптомы и способы лечения
Содержание:
- Почему развивается болезнь
- Симптомы
- 3 Классификация по месту возникновения
- Принципы лечения пневмонии у детей и взрослых
- Дифференциальная диагностика
- Что такое пневмония у взрослых – определение заболевания и код по МКБ-10
- Лечение болезни у взрослых и детей
- Диагностика
- Разновидности внебольничной пневмонии
- Основные симптомы пневмонии
- Стандарты лечения
- Классификация (мкб-10) и виды заболевания
- Профилактика
- Причины возникновения у взрослых
Почему развивается болезнь
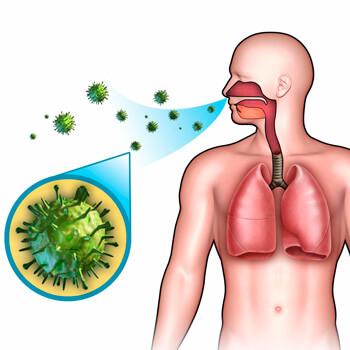 Ключевая причина внебольничной пневмонии – попадание патогенных микроорганизмов в дыхательные пути, сопровождающееся следующими факторами:
Ключевая причина внебольничной пневмонии – попадание патогенных микроорганизмов в дыхательные пути, сопровождающееся следующими факторами:
- снижение иммунитета;
- сильное переохлаждение;
- патологии сердечно-сосудистой, респираторной или эндокринной системы;
- длительный постельный режим при лечении другого заболевания;
- серьезные хирургические операции в анамнезе;
- вредные привычки, нездоровый образ жизни;
- возраст более 60 лет.
Чаще всего возбудителями данной формы заболевания выступают пневмококки, стрептококки и гемофильная палочка, реже – стафилококки, хламидии, микоплазмы, клебсиелла, легионеллы, аденовирусы. Они могут проникнуть в организм человека где угодно – в бытовых условиях, при контакте с внешним миром, нахождении в месте большого скопления людей и т.д.
Основной путь попадания патогенных микроорганизмов в дыхательные пути – воздушно-капельный, то есть бактерии и вирусы выделяются в воздух при кашле или чихании носителя болезни, после чего попадают в организм здоровых людей. В норме респираторный тракт человека стерилен, а все чужеродные агенты уничтожаются дренажной системой легких.
При наличии факторов, которые были перечислены выше (переохлаждение, снижение иммунитета и т.д.) работа дренажной системы нарушается, а бактерии и вирусы остаются в легких, поражают ткани органа и вызывают воспалительный процесс. Инкубационный период не больничной пневмонии зависит от типа возбудителя, возраста и состояния здоровья больного, и в среднем составляет от 3-х часов до 3-х суток.
У 35-90% больных внебольничную пневмонию вызывают пневмококки, у 5-18% – гемофильная палочка, а на хламидии, легионеллы, микоплазмы и другие микроорганизмы приходится около 8-30% случаев заболевания.
Симптомы
Основной симптом пневмонии любого типа – это мучительный кашель. Он может быть сухим и непродуктивным, либо с выделением мокроты. Болезнь может протекать довольно вяло долгое время, после чего переходит в тяжелую стадию. Общее состояние человека может стать тяжелым меньше, чем за сутки. Появляются такие характерные симптомы:
- Резкое повышение температуры (до 39 – 40 С);
- Лихорадка;
- Озноб;
- Сильная потливость;
- Сильная головная боль;
- Одышка;
- Боли в груди не только при кашле, но и при глубоком вдохе;
- Поверхностное дыхание;
- Тахикардия (ускоренное сердцебиение);
- Бледность кожи даже при высокой температуре (характерный признак бактериальной инфекции);
- Посинение и небольшое вздутие носогубного треугольника;
- Отчётливые хрипы в лёгких, которые можно услышать даже без прослушивания стетоскопом;
- Посинение губ и ногтей;
- Боли в мышцах;
- Сильная общая слабость.
У маленьких детей пневмония приводит к сильной общей интоксикации. Появляются понос, тошнота, рвота. Ребёнок становится капризным и вялым, часто отказывается от еды и питья.
3 Классификация по месту возникновения
В нашей стране в настоящий момент наибольшее распространение имеет классификация, учитывающая место возникновения заболевания. В соответствии с указанным признаком выделяют внебольничную — амбулаторную, внегоспитальную и внутригоспитальную (нозокомиальную) пневмонии. Причина выделения данного критерия — различный спектр возбудителей при возникновении заболевания в домашних условиях и при инфицировании пациентов, находящихся в стационаре.
Недавно самостоятельное значение приобрела еще одна категория — пневмония, возникающая в результате осуществления медицинских мероприятий вне стационара. Появление названной категории связано с невозможностью отнести данные случаи к амбулаторным или нозокомиальным пневмониям. По месту возникновения они относятся к первым, по выявляемым возбудителям и их устойчивости к антибактериальным препаратам — ко вторым.
| Внебольничная | Нозокомиальная | Связанная с оказанием медицинской помощи |
| I. Типичная. Развивается у пациентов, имеющих нормальный иммунитет. II. Пневмония у пациентов со сниженным иммунным статусом. III. Аспирационная. Возникает в результате массивного поступления в дыхательные пути рвотных масс). | I. Собственно нозокомиальная. II.Вентилятороассоциированная. III. У пациентов со сниженным иммунитетом. | I. Проживающие в домах престарелых. II. Категории граждан: получавшие антибиотики за последние 3 месяца; больные, находящиеся на хроническом гемодиализе; больные, имевшие за последние 3 месяца кратковременную госпитализацию (менее 2 суток); больные, производящие обработку раны в домашних условиях и т. д. |
Внебольничная пневмония — инфекционная болезнь, возникшая в домашних условиях либо не позднее 48 часов с момента поступления в стационар у пациента, находящегося в стационаре. Заболевание должно сопровождаться определенными симптомами (кашлем с мокротой, одышкой, повышением температуры тела, болью в грудной клетке) и рентгенологическими изменениями.
При возникновении клинической картины воспаления легких по истечении 2 дней со времени поступления больного в стационар случай рассматривается как внутригоспитальная инфекция. Необходимость разделения на указанные категории связана с различными подходами к антибактериальной терапии. У пациентов с внутригоспитальной инфекцией необходимо учитывать возможную антибиотикорезистентность возбудителей.
Принципы лечения пневмонии у детей и взрослых
Лечение пневмонии должно быть комплексным, то есть включать в себя и соблюдение лечебного режима, и правильное питание, и борьбу с интоксикацией, и, конечно же, антибиотикотерапию, и симптоматическое лечение, направленное на устранение отдельных симптомов заболевания (высокой температуры, болей в мышцах и грудной клетке, одышки и т.п.).
Режим. Предпочтительным является лечение больного пневмонией в стационарных условиях. Особенно это касается детей, лиц старше 60 лет, пациентов с долевым (крупозным) воспалением легких, среднетяжелым и тяжелым течением, наличием осложнений, сопутствующих заболеваний (в том числе зависимостей и психических расстройств), а также при невозможности получить полноценную медицинскую помощь в амбулаторных условиях.
В острый период пневмонии рекомендовано соблюдение постельного режима, а после нормализации температуры – нахождение в пределах палаты и отделения
Важно регулярное проветривание помещения, по возможности – кондиционирование воздуха, его увлажнение и аэроионизация отрицательными ионами
Лечебное питание. Во время лихорадки рекомендуется обильное питье (кипяченая вода и некрепкий чай, морсы и натуральные соки, минеральная вода), легкоусвояемые продукты питания (каши, творог, свежие овощи и фрукты, овощные и крупяные супы, куриный бульон, яйца, рыба).
Антибактериальные средства. Основа лечения острой бактериальной пневмонии – антибиотики широкого спектра действия в оптимальной дозировке обычно в течение 10-14 дней (если назначается азитромицин – курсом 5 дней). При тяжелом течении и наличии иммунодефицитных состояний продолжительность антибиотикотерапии может составлять 21 день и более.
- При неосложненном течении воспаления легких у детей и взрослых в качестве стартового препарата может назначаться амоксициллин внутрь в индивидуально подобранной дозе (детям – в виде раствора для приема внутрь, а также диспергируемые таблетки). Взрослым также может быть назначен один из макролидов – азитромицин или кларитромицин.
- При среднетяжелом течении пневмонии в качестве препарата выбора рассматривается амоксициллин с клавулановой кислотой (например, амоксиклав), а также цефалоспорины внутримышечно или внутривенно, фторхинолоны.
- При тяжелом течении воспаления легких назначается комбинация антибиотиков широкого спектра действия, и вводятся препараты внутривенно. Это могут быть цефалоспорины (обычно цефотаксим или цефтриаксон), азитромицин в/в, карбапенемы (меропенем, эртапенем и др.).
Симптоматические средства. В лихорадочный период назначаются жаропонижающие и противовоспалительные средства (парацетамол, ибупрофен), для улучшения отхождения мокроты – отхаркивающие препараты и муколитики (бромгексин, АЦЦ, лазолван), бронходилататоры (эуфиллин, сальбутамол и др.) и другие лекарства в зависимости от преобладающей симптоматики.
Физиотерапевтическое лечение, ЛФК. После купирования острых проявлений пневмонии, нормализации температуры и лабораторных показателей назначаются физиотерапевтические процедуры и лечебная физкультура, что позволяет полностью восстановить нарушенную функцию внешнего дыхания и двигательную активность, физическую работоспособность.
Обычно полное выздоровление при острой неосложненной пневмонии наступает в течение 2-4 недель.
Литература
- Внутренние болезни в 2-х томах: учебник. Под ред. Мухина Н.А., Моисеева В.С., Мартынова А.И. – 2010.
- Нозокомиальная пневмония у взрослых/ Гельфанд Б.Р. – 2016
Дифференциальная диагностика
Некоторые симптомы и признаки пневмонии могут быть схожи с другими заболеваниями, поэтому в некоторых случаях необходимо провести дифференциальную диагностику. Подробнее в таблице:
| Критерии | Внебольничная пневмония | Обструктивный бронхит | Туберкулез | Рак легкого |
| Интоксикация | + | + | ||
| Температура | 38-40 | 37-38 | 37-40 (чаще субфебрилитет) | 37-40 |
| Кашель | + | + | + | + |
| Мокрота | + | + может появится кровь | + может появится кровь | |
| Кожа | бледная | бледная, цианоз | бледная | бледная |
| Туберкулиновая проба | + | |||
| Антибиотикотерапия | + | + (при обострении) | + | |
| Рентгенограмма | Инфильтративная тень | Усиленный легочной рисунок | Неоднородные инфильтративные тени | Очаговая тень |
| Бак. посев | Неспецифическая флора | Специфическая флора | М. tuberculosis | Аномальные клетки |
Что такое пневмония у взрослых – определение заболевания и код по МКБ-10
Пневмония – это целая группа заболеваний, основным симптомом которых становится воспалительный процесс в лёгких. Она занимает несколько целый раздел в МКБ 10, а именно:
- J12 – Вирусная, не попавшая в другие разделы;
- J13 – Бактериальная пневмония, вызванная стрептококковой инфекцией;
- J14 – Бактериальная пневмония, спровоцированная палочкой Афанасьева- Пфейпффера;
- J15 – Бактериальная пневмония, вызванная нетипичными возбудителями;
- J16 – Пневмония, вызванная другими инфекциями;
- J17 – Пневмония, спровоцированная другими болезнями;
- J18 – Пневмония, вызванная неутонченным возбудителем.

Чаще всего, пневмония проявляется характерными респираторными симптомами, такими как мучительный кашель с мокротой, резкое повышение температуры, одышка и сильная потливость. Опасность этой болезни состоит в том, что во многих случаях она протекает почти бессимптомно. Если при этом человек не обращается к врачу, это может привести в худшем случае даже к смертельному исходу.
Расширенная классификация пневмонии включает в себя:
- По способу возникновения (внегоспитальная либо внутригоспитальная);
- По причине возникновения (вирусная, бактериальная, атипичная, аспирационная, вентиляционная, вызванная иммунодефицитом).
По степени тяжести болезни воспаление лёгких может быть:
- Лёгкая;
- Среднетяжелая;
- Тяжелая;
- Крайне тяжелая.
Постепенно развиваясь, болезнь проходит последовательно такие стадии развития:
- Стадия прилива (от 1 до 3 суток);
- Стадия серого опеченения;
- Стадия красного опеченения;
- Стадия разрешения.

При вовремя начатом лечении последняя стадия приводит к полному выздоровлению, и восстановлению нормальной функции лёгких.
Лечение болезни у взрослых и детей
В настоящее время большинство специалистов считает, что больные с внебольничной пневмонией могут лечиться дома, то есть в амбулаторных условиях, но под контролем врача, который пропишет схему лечения приёма лекарств.
Медикаментозным способом
Основа лечения больных с внебольничной пневмонией – приём антибиотиков. Для первой категории пациентов возможно лечение Амоксициллином или Азитромицином, которые являются довольно действенным средствами в борьбе против почти всех возбудителей заболеваний дыхательной системы.
Если антибиотики первого ряда неэффективны, назначают лекарственные средства этой группы высшего порядка:
- Макролиды (Азитромицин, Хемомицин и другие);
- Цефалоспорины (Цефотаксим, Супракс и другие);
- Аминогликозиды;
- Тетрациклины.
Если не наступает улучшения состояния через двое — трое суток, врач назначает другой антибиотик. Курс лечения антибиотиками должен быть не менее десяти дней.
Кроме антибиотиков, лечение включает применение таких препаратов:
- Жаропонижающие. Парацетамол в этом случае применять не рекомендуется. Он не обладает противовоспалительным эффектом. И хотя существуют рекомендации ВОЗ о том, что если температура ниже 38 градусов то её сбивать не надо, но в отдельных случаях нужно опираться при приёме жаропонижающих на состояние конкретного пациента. Хорошо понижают температуру Ибупрофен и Аспирин в комплексе с Анальгином, Нимесулид;
- Противовирусные препараты. Применяют только в том случае, если доказано, что болезнь вызвана вирусами. Ремантадин, интерфероны, Цитотект;
- Муколитики. Хорошо разжижают мокроту АЦЦ, Лазолван, Амбробене;
- Отхаркивающие. Мукалтин, Термопсис и другие способствуют эвакуации мокроты из организма;
Кроме применения лекарственных препаратов, подключают такие формы лечения:
- Искусственная вентиляция лёгких;
- Ингаляции при помощи небулайзера;
- Электрофорез;
- Массаж.
Народными средствами
Несомненно, значительно облегчат состояние больного пневмонией и рецепты, подаренные нам природой и сохранённые многими поколениями наших предков. Среди самых популярных такие:
- Если взять грамм двести зёрен овса, хорошенько помыть, а потом залить его 1 л. молока и варить не менее часа, а потом, немного остудив, добавить туда чайную ложечку майского мёда и столько же натурального сливочного масла, то это поможет при кашле с мокротой для улучшения её отхаркивания. Пить можно целый день вместо чая. Но не хранить, так как такое «лекарство» довольно быстро прокиснет.
- Как всегда, при заболеваниях органов дыхательной системы поможет алоэ. Для приготовления лекарства нужно взять в равных количествах по объёму мелко порезанные листья столетника, липовый мёд (по стакану) и залить бутылкой вина «Кагор». Пусть несколько дней настаивается. Принимать по столовой ложке трижды на день.
- Срезать самый большой нижний лист алоэ с куста и, вытерев от пыли, мелко порезать. Добавить стакан липового или майского мёда, а также не более полстакана воды. Пусть томится на огне не более двадцати минут. Когда остынет можно применять по столовой ложке не менее трёх раз на день.
- Хорошее лекарство для взрослых получится, если в 1 л. пива уваривать две столовые ложки медуницы. Объём должен уменьшиться вдвое. Перед применением добавить в готовую смесь столовую ложку мёда. Норма приёма средства – столовая ложка три раза на день.
- Довольно эффективное средство, применяемое в народе для излечения от пневмонии — барсучий жир. Его съедают по столовой ложке перед едой. Чтобы заставить себя проглотить чистый жир, можно разводить его с мёдом или запивать тёплым молоком с чайной ложкой на стакан жидкости. Чистым жиром натирают область груди для согревания. Потом больного надо укутать. Процедуру проделывать на ночь.
- Постоянно и много пить жидкости. Особенно в это время подойдёт компот из плодов шиповника. Липовый чай, ромашковый, мятный.
Ингаляции
- Над тёртым хреном. Корень хрена хорошенько вымыть, перемолоть на мясорубке и кашицу положить на сложенную в несколько слоёв марлю. Поднести к носу и вдыхать до появления слезотечения;
- Над картофелем. Отварить несколько клубней картофеля, отцедить воду и подышать несколько минут над горячим паром.
Компрессы
- Намазать мёдом грудь или спину в области нижних долей лёгких, потом намочить в водке комнатной температуры марлевую салфетку и положить на указанное место. Сверху прикрыть полиэтиленом, ватой и закрепить этот компресс длинным шарфом или платком;
- Спиртовой компресс. Чистый спирт наполовину разбавить водой, намочить марлевую салфетку. Отжать и положить на место проектирования лёгких на спину. Дальше послойно и чтобы каждый слой был немного больше предыдущего: полиэтилен, вата, бинт. Или ткань, которую нужно закрепить пластырем.
Диагностика
Основу клинической диагностики пневмонии у детей составляет общая симптоматика, аускультативные изменения в легких и рентгенологические данные. При физикальном обследовании ребенка определяется укорочение перкуторного звука, ослабление дыхания, мелкопузырчатые или крепитирующие хрипы. «Золотым стандартом» выявления пневмонии у детей остается рентгенография легких, позволяющая обнаружить инфильтративные или интерстициальные воспалительные изменения. Этиологическая диагностика включает вирусологические и бактериологические исследования слизи из носа и зева, бакпосев мокроты; ИФА и ПЦР-методы выявления внутриклеточных возбудителей. Гемограмма отражает изменения воспалительного характера (нейтрофильный лейкоцитоз, увеличение СОЭ). Детям с тяжелой пневмонией необходимо проводить исследование биохимических показателей крови (печеночных ферментов, электролитов, креатинина и мочевины, КОС), пульсоксиметрию. Пневмонию у детей необходимо отличать от ОРВИ, острого бронхита, бронхиолита, туберкулеза, муковисцидоза. В типичных случаях диагностика пневмонии у детей проводится участковым педиатром. В сомнительных ситуациях ребенку требуется консультация детского пульмонолога или фтизиатра, проведение КТ легких, фибробронхоскопии и тд.
Разновидности внебольничной пневмонии
Внебольничная пневмония подразделяется на несколько типов. В зависимости от механизма развития выделяют следующие формы болезни:
- первичную;
- вторичную;
- аспирационную;
- посттравматическую;
- тромбоэмболическую.
Первичная возникает на фоне абсолютного здоровья. Провоцирующим фактором может стать переохлаждение или контакт с больным человеком. Воспаление легких может быть односторонним (поражается одно легкое) и двусторонним (воспаляются оба легких). В зависимости от величины воспалительного очага выделят тотальные, долевые, сегментарные, дольковые и центральные пневмонии. Воспаление легких может протекать в осложненной и неосложненной форме.
По течению выделяют острые, хронические и затяжные пневмонии. В зависимости от возбудителя различают следующие виды внебольничных пневмоний: бактериальные, хламидийные, микоплазменные, вирусные грибковые, смешанные. Выделяют 3 степени тяжести течения болезни. В основе подобного разделения лежат следующие признаки: величина очага воспаления, наличие осложнений, данные, полученные при физикальном исследовании.
Основные симптомы пневмонии
При типичном течении воспаление легких проявляется следующими основными симптомами (признаками):
- При крупозной пневмонии, когда патологический процесс захватывает одну или несколько долей легкого, характерным является острое начало болезни с ознобом, повышением температуры тела до 39°C – 40°C, появлением болей в области грудной клетки, кашля с трудноотделяемой мокротой, одышки при небольшой физической нагрузке и даже в покое, выраженной общей слабости.
- При очаговой пневмонии общее самочувствие страдает меньше, воспалительный процесс в легком развивается часто незаметно, на фоне простудного заболевания. При этом температура тела может быть субфебрильной (37,5-38,5°С), боли в грудной клетке могут отсутствовать или появляться только при глубоком дыхании и сильном кашле.
Нередко воспаление легких может протекать нетипично (атипично). При этом на первый план выходят такие симптомы, как боль в мышцах и головная боль, першение в горле и небольшой кашель, общая слабость.
Пневмония у пожилых
Как правило, в пожилом старческом возрасте воспаление легких характеризуется атипичным течением и часто протекает достаточно тяжело. По данным статистики в 30-50 процентах случаев при несвоевременном обращении за медицинской помощью пневмонии у лиц старше 60-70 лет заканчиваются смертельным исходом.
Воспаление легких при этом зачастую начинается постепенно, на фоне нормальной температуры тела. Боли в грудной клетке и даже кашель могут отсутствовать, а основными проявлениями болезни становится общая слабость, беспокойство, страх, выраженная одышка при незначительной физической нагрузке, психические расстройства (заторможенность, нарушение ориентировки в месте нахождения и текущем времени, галлюцинации и т.п.). Нередко симптомы пневмонии могут напоминать признаки нарушения мозгового кровообращения.
В пожилом возрасте воспаление легких труднее поддается лечению и значительно увеличивается время, необходимое для восстановления после болезни и возвращения к активной жизни.
Симптоматика пневмоний по степени тяжести
Различают легкое, среднетяжелое и тяжелое течение пневмоний.
- В легких случаях температура не повышается выше 37,5-38°C, нет одышки и болей в грудной клетке, артериальное давление и пульс в пределах нормы.
- При среднетяжелом течении воспаления легких имеются явные признаки интоксикации, в том числе фебрильная температура, общая слабость, снижение артериального давления, тахикардия до 100 ударов в минуту, частота дыхательных движений достигает 30 в минуту.
- Тяжелое течение пневмонии проявляется серьезным нарушением общего состояния с повышением температуры тела до 40°C и выше, выраженной тахикардией (свыше 100-110 уд/мин), снижением систолического АД ниже 90 мм рт. ст. сильной одышкой с частотой дыханий до 40 в минуту. При тяжелой пневмонии нередко нарушается сознание, появляются признаки психических расстройств (делирий, бред, галлюцинации и т.п.).
Стандарты лечения
 Лечение может варьироваться в зависимости от симптомов и типа инфекции, вызвавшей внебольничную пневмонию. При тяжелой пневмонии придется пролечиться в условиях стационара. После формулировки диагноза лечить легкую форму болезни разрешают и в домашних условиях.
Лечение может варьироваться в зависимости от симптомов и типа инфекции, вызвавшей внебольничную пневмонию. При тяжелой пневмонии придется пролечиться в условиях стационара. После формулировки диагноза лечить легкую форму болезни разрешают и в домашних условиях.
В больнице для лечения используют антибиотики. В некоторых случаях требуется внутривенное их введение. При необходимости применяют дополнительные методы, перечислим их:
- кислородотерапия,
- дыхательная гимнастика,
- введение растворов регидратационных солей.
Большинство людей начинают реагировать на лечение в течение нескольких дней. Небольшая часть больных, которые лечатся в условиях стационара, не реагируют на антибиотикотерапию.
Важно! При отсутствии результатов терапии назначают аналоги других групп антибиотиков. Обычно такую замену проводят через двое суток от начала лечения
Антибактериальная терапия
Является ключевым и основным этиологическим и патогенетическим методом лечения. Она начинается с первых часов заболевания (сразу после диагностирования) и продолжается 7-10 суток. В первые дни, когда врач еще не знает возбудителя, он проводит эмпирическую терапию (при помощи антибиотиков широкого спектра действия), а после результатов посева корректирует лечение в зависимости от чувствительности бактерии. Однако антибиотики не помогают в лечении вирусной пневмонии и часто могут нанести больше вреда, чем пользы.
В лечении внебольничной пневмонии наиболее эффективны:
- пенициллины – аминопенициллины (амоксициллин) и защищенные пенициллины (амоксиклав и другие),
- цефалоспорины 1-3 поколений (цефазолин, цефуроксим, цефотаксим и другие),
- макролиды (кларитромицин, эритромицин и другие),
- фторхинолоны (ципрофлоксацин и другие),
- линкозамиды (клиндамицин и другие).
Подробнее о современных антибиотиках >,>,
Амбулаторные условия
В амбулаторных условиях могут лечиться пациенты моложе 60 лет, без сопутствующих заболеваний с легким или средним уровнем тяжести пневмонии. Данным пациентам назначаются пероральные антибиотики. Специалист подробно расписывает дозы и кратность приема антибиотика. Параллельно назначаются противовоспалительные препараты, гепатопротекторы, витамины, пробиотики и другие необходимые средства. Сколько лечится болезнь, зависит от тяжести пневмонии.

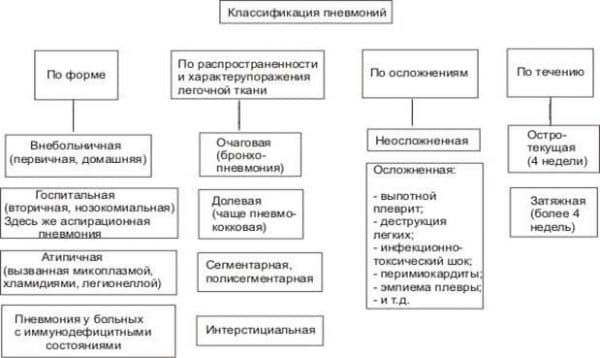
Классификация (мкб-10) и виды заболевания
 В зависимости от типа возбудителя заболевания, локализации воспалительного процесса и особенностей клинического течения внебольничная пневмония делится на несколько видов. Согласно коду МКБ-10, классификация выглядит следующим образом:
В зависимости от типа возбудителя заболевания, локализации воспалительного процесса и особенностей клинического течения внебольничная пневмония делится на несколько видов. Согласно коду МКБ-10, классификация выглядит следующим образом:
- вирусная форма заболевания, не представленная в других категориях (J12);
- стрептококковая пневмония (J13);
- патология, вызванная гемофильной палочкой (J14);
- бактериальная форма неклассифицированная (J15);
- болезнь, вызванная другими возбудителями (J16);
- пневмония как осложнение других заболеваний (J17);
- пневмония с неуточненным возбудителем (J18).
Исходя из местонахождения патологического процесса (сторона и область поражения), степени тяжести и общей картины болезни выделяют разные формы внебольничной пневмонии (правосторонняя, левосторонняя, двусторонняя, нижнедолевая), причем каждая из них имеет свои особенности клинического течения и терапии.
Правосторонняя и левосторонняя
- Правосторонняя пневмония. Анатомическое строение правого бронха отличается от строения левого – он короткий и широкий, поэтому правостороннее воспаление встречается чаще. Данная форма болезни обычно диагностируется у взрослых при поражении респираторной системы стрептококками.
- Левосторонняя пневмония. Воспалительный процесс с левой стороны более опасен, чем правосторонний – он свидетельствует о серьезном ослаблении организма. Основные симптомы – кашель и болевые ощущения в боку, а в запущенных случаях может наблюдаться дыхательная недостаточность.
По области поражения
Воспаление при внебольничной пневмонии может охватывать разные области легких – если поражение небольшое, заболевание называют очаговым. При воспалении нескольких частей легких речь идет о сегментарной патологии, а тотальная наблюдается при вовлечении в патологический процесс всего легкого. Долевая пневмония диагностируется при повреждении одной из долей органа, причем данная форма, в свою очередь, делится на верхне- и нижнедолевую, а также центральную.
- Верхнедолевая пневмония. Поражение верхней доли легкого считается тяжелой формой болезни, и проявляется выраженными симптомами, дисфункцией кровеносной и нервной системы.
- Нижнедолевая форма. Признаками заболевания выступают боли в животе, повышение температуры, озноб и кашель с обильным отхождением мокроты.
- Центральное воспаление. Патологический процесс развивается в глубине органа, поэтому проявляется он достаточно слабо.
По степени тяжести
- Легкая форма. Воспаление легких, протекающее в легкой форме, лечится амбулаторно под контролем врача. Основные симптомы – небольшая лихорадка, умеренная одышка при физических нагрузках, нормальное давление и ясное сознание.
- Средняя тяжесть. Пневмония средней тяжести чаще всего наблюдается у людей с хроническими патологиями, и требует помещения больного в стационар. Она характеризуется повышенной потливостью, выраженной лихорадкой, нарушением ЧСС, легким помрачением сознания.
- Тяжелая пневмония. Данная форма болезни проявляется серьезным нарушением дыхательной функции, септическим шоком, помутнением сознания и другими тяжелыми симптомами, и лечится в условиях реанимационного отделения.
По клинической картине
- Острая форма. Болезнь развивается внезапно и характеризуется признаками интоксикации организма – высокой температурой, сильным кашлем с обильным отделением мокроты, ухудшением общего самочувствия.
- Хроническая пневмония. Воспалительный процесс поражает не только легочную, но и промежуточную ткань, ухудшает функцию легких и вызывает деформацию бронхов. Клиническое течение
При отсутствии лечения острая форма внебольничной пневмонии может перейти в хроническую, вследствие чего в патологический процесс будут постоянно вовлекаться новые сегменты легких.
Профилактика
Только здоровый способ жизни может оградить от заболеваний. В том числе и от внебольничной пневмонии. Поэтому рекомендованы по утрам пробежки, небольшой комплекс физических упражнений, отказ от табакокурения и чрезмерного употребления алкоголя. А также:
- Правильное, дробное и сбалансированное питание.
- Не переохлаждаться в холодную или слякотную погоду.
- Постоянно проветривать помещение, в котором чаще находитесь и делать в нём влажную уборку.
- Употреблять растительное сырьё, которое положительно влияет на уровень иммунитета. Например, эхинацею.
- Неплохо бы в период эпидемий гриппа и ОРВИ жевать корень аира или кусочек с ноготок прополиса.
- Хорошо повышает иммунитет алоэ. Утром отломать кусочек листка длиной в два сантиметра, пожевать, а потом сухой остаток выплюнуть.
- Избегать скопления людей в период вспышек инфекций.
- Мёд также обезопасит от болезней. Достаточно на день съедать по три чайных ложечки пчелиного продукта и вероятность простудных заболеваний уменьшится в разы.
Причины возникновения у взрослых
Причины пневмонии бывают различными, но для развития заболевания необходимы два компонента: возбудитель и факторы риска. Начнем со второй позиции. В большинстве случаев именно предрасполагающие факторы ухудшают работу иммунной системы, что дает почву для внедрения и распространения инфекции.
Факторы риска
- курение,
- слабая иммунная система (наркомания, ВИЧ(СПИД), туберкулез, постлучевые состояния, онкопроцессы и другое),
- хроническая обструктивная болезнь легких (ХОБЛ),
- почечная и печеночная недостаточность,
- аутоиммунные заболевания,
- использование определенных лекарств, включая ингибиторы протонной помпы (омепразол),
- хронический алкоголизм.
Риск заражения повышается при контакте с заболевшими и в период эпидемий.
Подробнее о факторах риска >,>,
Этиология (возбудители)
Многие виды микробов могут вызывать пневмонию, но некоторые типы вызывают CAP чаще. Во всем мире Streptococcus pneumoniae является бактерией, которая чаще всего провоцирует внебольничную пневмонию у взрослых. Также перечислим некоторые другие распространенные бактерии-возбудители, вызывающие CAP:
- haemophilus influenzae,
- микоплазма,
- хламидия,
- legionella,
- грамотрицательные бациллы,
- staphylococcus aureus.
Вирус гриппа является основной причиной CAP (среди вирусов), поэтому важно иметь историю болезни пациента. Наличие гриппа делает человека более восприимчивым к бактериям, способным вызывать пневмонию
Этот тип самый агрессивный среди вирусных пневмоний. Другие типы вирусов также могут вызывать внебольничную пневмонию. Перечислим их: парагрипп, эхо вирус, аденовирус, коксаки вирус, другие. Фактически вирусы ответственны за большинство эпизодов CAP. Грибы и паразиты также могут вызывать CAP.
Подробнее обо всех возбудителях пневмонии >,>,